男性生殖系统由睾丸、生殖管道、附属腺及外生殖器组成。睾丸能产生精子,分泌雄激素。附睾、输精管、射精管和尿道是运输精子的生殖管道,附睾还有暂时贮存精子和促进精子成熟的作用。附属腺包括前列腺、精囊和尿道球腺,它们的分泌物称精浆,连同精子构成精液。
一、睾丸
睾丸表面覆以浆膜,即鞘膜脏层,深部为致密结组织构成的白膜(tunica albuginea),白膜在睾丸后缘增厚形成睾丸纵隔(mediastinum testis)。纵隔的结缔组织呈放谢状伸入睾丸实质,将睾丸实质分成约250个锥体形小叶,每个小叶内有1~4条弯曲细长的生精小管,生精小管在近睾丸纵隔处为短而直的直精小管。直精小管进入睾丸纵隔相互吻合形成睾丸网。生精小管之间的疏松结缔组织称睾丸间质(图16-1)。
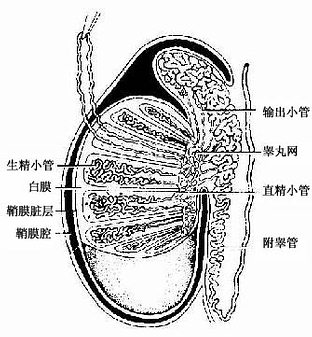
图16-1 睾丸与附睾模式图
(一)生精小管
成人的生精小管(seminiferous tubule)长30~70cm,直径150~250μm,中央为管腔,壁厚60~80μm,主要由生精上皮(spermatogenic epithelium)构成。生精上皮由支持细胞和5~8层生精细胞(spermatogenic cell)组成。上皮下的基膜明显,基膜外侧有胶原纤维和一些梭形的肌样细胞(myoid cell)。肌样细胞收缩时有助于精子的排出(图16-2)。
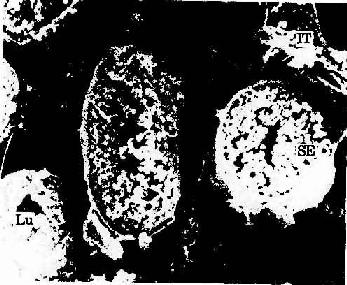
图16-2 人生精小管扫描电镜像 ×180
Lu生精小管管腔 SE生精上皮IT间质
1.生精细胞包括精原细胞、初级精母细胞、次级精母细胞、精子细胞和精子。在青春期前,生精小管管腔很小或缺如,管壁中只有支持细胞和精原细胞。自青春期开始,在垂体促性腺激素的作用下,生精细胞不断增殖分化,形成精子,生精小管壁内可见不同发育阶段的生精细胞(图16-3;16-4)。从精原细胞至形成精子的过程称精子发生(spermatogenesis)。
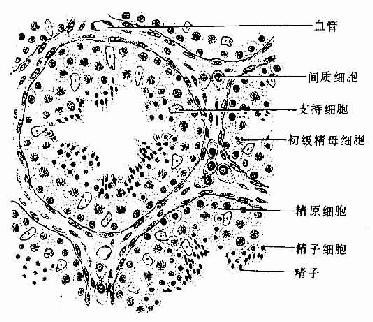
图16-3 生精小管与睾丸间质
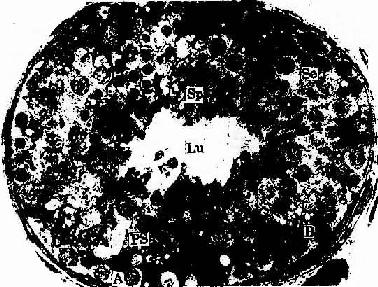
图16-4 人生精小管 半薄切片 甲苯胺蓝-派若宁染色×320
A A型精原细胞 ,B B型精原细胞,PS 初级精母细胞,
Sp 精子细胞,Se 支持细胞,Lu管腔
(1)精原细胞:精原细胞(spermatogonium)紧贴生精上皮基膜,圆形或椭圆形,直径约12μm,胞质内除核糖体外,细胞器不发达。精原细胞分A、B两型(图16-5)。A型精原细胞的核呈椭圆形,核染色质深染,核中央常见淡染的小泡;或核染色质细密,有1~2个核仁附在核膜上。A型精原细胞是生精细胞中的干细胞,经过不断地分裂增殖,一部分A型精原细胞继续作为干细胞。另一部分分化为B型精原细胞。B型精原细胞核圆形,核膜上附有较粗的染色质颗粒,核仁位于中央,B型精原细胞经过数次分裂后,分化为初级精母细胞。

图16-5 人生精小管上皮 半薄切片 甲苯胺蓝-派若宁染色× 520
A A型精原细胞, B B型精原细胞,PS 初级精母细胞,
Sp 精子细胞,RB残余胞质Se 支持细胞
(2)初级精母细胞:初级精母细胞(primary spermatocyte)位于精原细胞近腔侧,体积较大,直径约18μm,核大而圆,染色体核型为46,XY。细胞经过DNA复制后(4n,DNA),进行第一次成熟分裂,形成2个次级精母细胞。由于第一次成熟分裂的分裂前期历时较长,所以在生精小管的切面中常可见到处于不同增殖阶段的初级精母细胞(图16-5)。
(3)次级精母细胞:次级精母细胞(secondary spermatocyte)位置靠近管腔,直径约12μm,核圆形,染色较深,染色体核型为23,X或23,Y(2n,DNA)。每条染色体由2条染色单体组成,通过着丝粒相连。次级精母胞不进行DNA复制,即进入第二次成熟分裂,染色体的着丝粒分开,染色单体分离,移向细胞两极,形成两个精子细胞,精子细胞的染色体核型为23,X或23,Y(1n DNA)。由于次级精母细胞存在时间短,故在生精小管切面中不易见到。
成熟分裂又称减数分裂(meiosis),只发生在生殖细胞。成熟分裂的特点是:①成熟分裂后的生殖细胞,染色体数目减半,由二倍体的细胞变成了单倍体细胞,受精(两性生殖细胞结合)后,合子(受精卵)又重新获得与亲代细胞相同的染色体数,保证了物种染色体数的恒定;②在第一次成熟分裂的前期,同源染色体发生联会和交叉,进行遗传基因的交换,从而使配子(精子或卵子)具有不同的基因组合(图16-6)。在成熟分裂过程中,若同源染色体不分裂或基因交换发生差错,将导致配子染色体数目及遗传构成异常,异常的配子受精后,将导致子代畸形。
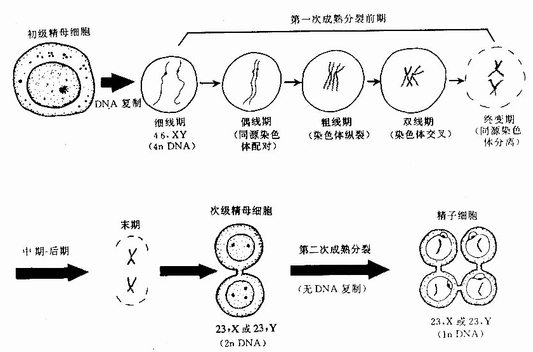
图16-6 生殖细胞成熟分裂示意图
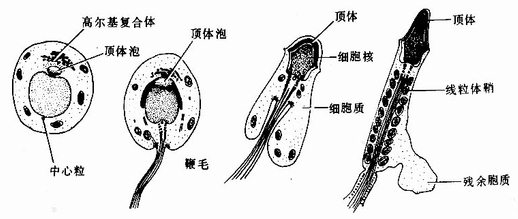
图16-7 精子形成模式图
(4)精子细胞:精子细胞(spermatid)位近管腔,直径约8μm,核圆,染色质致密。精子细胞是单倍体,细胞不再分裂,它经过复杂的变化,由圆形逐渐分化转变为蝌蚪形的精子,这个过程称精子形成(spermiogenesis)(图16-7)。精子形成的主要变化是:①细胞核染色质极度浓缩,核变长并移向细胞的一侧,构成精子的头部;②高尔基复合体形成顶体泡,逐渐增大,凹陷为双层帽状覆盖在核的头端,成为顶体(acrosome);③中心粒迁移到细胞核的尾侧(顶体的相对侧),发出轴丝,随着轴丝逐渐增长,精子细胞变长,形成尾部(或称鞭毛);④线粒体从细胞周边汇聚于轴丝近段的周围,盘绕成螺旋形的线粒体鞘;⑤在细胞核、顶体和轴丝的表面仅覆有细胞膜和薄层细胞质,多余的细胞质逐渐汇集于尾侧,形成残余胞质,最后脱落。
(5)精子:精子(spermatozoon)形似蝌蚪,长约60μm ,分头、尾两部(图16-8)。头部正面观呈卵圆形,侧面观呈梨形。头内主要有一个染色质高度浓缩的细胞核,核的前2/3有顶体覆盖。顶体内含多种水解酶,如顶体蛋白酶、透明质酸酶、酸性磷酸酶等。在受精时,精子释放顶体酶,分解卵子外周的放射冠与透明带,进入卵内。尾部是精子的运动装置,可分为颈段、中段、主段和末段四部分。颈段短,其内主要是中心粒,由中心粒发出9+2排列的微管,构成鞭毛中心的轴丝。在中段,轴丝外侧有9根纵行外周致密纤维,外侧再包有一圈线粒体鞘,为鞭毛摆动提供能量,使精子得以快速向前运动。主段最长,轴丝外周无线粒体鞘,代之以纤维鞘。末段短,仅有轴丝。
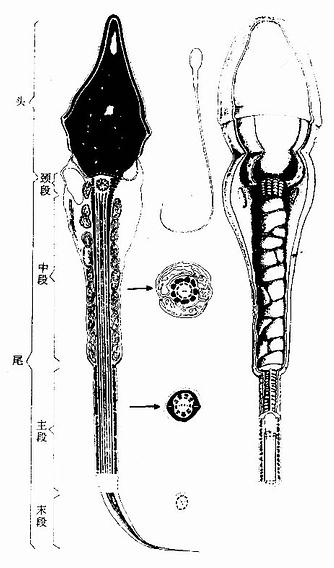
图16-8 精子超微结构模式图
中图示尾部横断面,右图示立体结构
从精原细胞发育为精子,在人约需64±4.5天。一个精原细胞增殖分化所产生的各级生精细胞,细胞质并未完全分开,细胞间始终有细胞质桥相连,形成一个同步发育的细胞群。在生精小管的不同节段,精子的发生是不同步的,后一节段比前一节段的精子发生稍晚,故生精小管可以一批接一批地持续不断地产生精子。故在睾丸组织切片中,可见生精小管的不同断面具有不同发育阶段生精细胞的组合(图16-5)
增殖活跃的生精细胞易受多种物理化学因素的影响,如射线、微波、高温、药物、毒素、性激素及维生素等。如隐睾患者,睾丸位于腹腔或腹股沟管内,因湿度偏高,影响精子发生。服用生棉子油(内含棉酚)或服用雷公藤,可造成精子发生障碍。目前正在研究某些安全有效的抑制精子发生的因素,以期应用于男性抗生育。
2.支持细胞 支持细胞(sustentacular cell)又称Sertoli细胞。在光镜下,支持细胞轮廓不清,核常呈不规则形,核染色质稀疏,染色汪和,核仁明显。电镜观察下,支持细胞呈不规则锥体形,基部紧贴基膜,顶部伸达管腔,侧面和腔面有许多不规则凹陷,其内镶嵌着各级生精细胞(图16-9)。胞质内高尔基复和合体较发达,有丰富的粗面内质网、滑面内质网、线粒体、溶酶体和糖原颗粒,并有许多微丝和微管。相邻支持细胞侧面近基部的胞膜形成紧密连接,将生精上皮分成基底室(basal compartment)和近腔室(abluminal compartment)两部分。基底室位于生精上皮基膜和支持细胞紧密连接之间,内有精原细胞;近腔室位于紧密连接上方,与生精小管管腔相通,内有精母细胞、精子细胞和精子。生精小管与血液之间,存在着血-生精小管屏障(blood-seminiferous tubule barrier),其组成包括间质的血管内皮及其基膜、结缔组织、生精上皮基膜和支持细胞紧密连接。紧密连接是构成血-生精小管屏障的主要结构。
支持细胞有多方面的功能。它对生精细胞起支持和营养作用,其微丝和微管的收缩可使不断成熟的生精细胞向腔面移动,并促使精子释放入管腔。精子形成过程中脱落下来的残余胞质,可被支持细胞吞噬和消化。支持细胞分泌的少量液体有助于精子的运送,分泌物中含有一种抑制素(inhibin),它可抑制垂体前叶合成和分泌FSH。支持细胞在FSH和雄激素结合蛋白(androgen binding protein ,ABP),ABP可与雄激素结合,以保持生精小管内雄激素的水平,促进精子发生。支持细胞紧密连接参与构成的血-生精小管屏障,可阻止某些物质进出生精上皮,形成并维持有利于精子发生的微环境,还能防止精子抗原物质逸出到生精小管外而发生自体免疫反应。
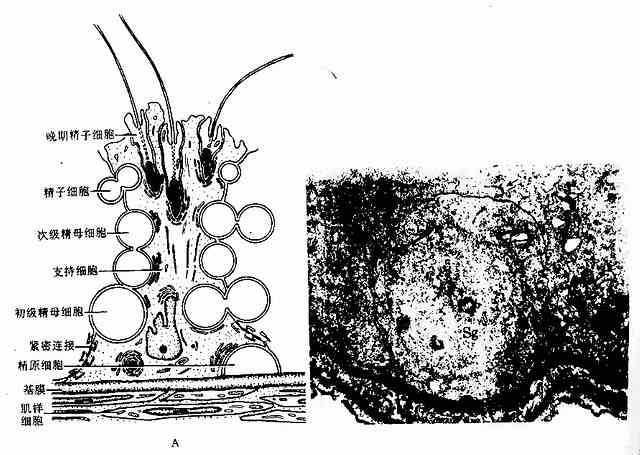
图16-9 生精细胞与支持细胞
左图:各级生精细胞与支持细胞关系示意图
右图:支持细胞紧密连接电镜像 ×3600
硝酸鑭灌注固定,Sg精原细胞(位于基底室内)↑支持细胞间的紧密连接
(二)睾丸间质
生精小管之间的睾丸间质为疏松结缔组织,富含血管和淋巴管。间质内除有通常的结缔组织细胞外,还有一种间质细胞(interstitial cell),又Leydig称细胞,细胞成群分布,体积较大,圆形或多边形,核圆居中,胞质嗜酸性较强,具有分泌类固醇激素细胞的超威结构特点(图16-10)。间质细胞分泌的雄激素(androgen)有促进精子发生、促进男性生殖器官的发育与分化以及维持第二性征和性功能等作用。
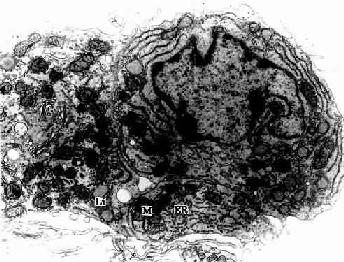
图16-10 大鼠睾丸间质细胞电镜像 ×10800
M线粒体,粗面内质网;Li脂滴;ER内质网
(三)直精小管和睾丸网
生精小管近睾丸纵隔处变成短而直的管道,管径较细,为直精小管(tubulus rectus),管壁上皮为单层立方或矮柱状,无生精细胞。直精小管进入睾丸纵隔内分支吻合成网状的管道,为睾丸网(rete testis),由单层立方上皮组成,管腔大而不规则。生精小管产生的精子经直精小管和睾丸网出睾丸(图16-11)。
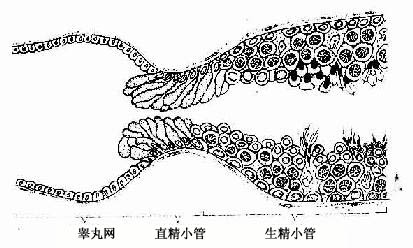
图16-11 生精小管、直精小管和睾丸网关系模式图
(四)睾丸功能的内分泌调节
下丘脑的神经内分泌细胞分泌促性腺释放激素(GnRH),可促进腺垂体远侧部的促性腺激素细胞分泌卵刺激素(FSH)和黄体生成素(LH)。在男性,FSH促进支持细胞合成ABP;LH又称间质细胞刺激素(ICSH),可刺激间质细胞合成和分泌雄激素。ABP可与雄激素结合,从而保持生精小管含有高浓度的雄激素,促进精子发生。支持细胞分泌的抑制素和间质细胞分泌的雄激素,又可反馈抑制下丘脑GnRH和腺垂体FSH及LH的分泌(图16-12)。在正常情况下,各种激素的分泌量是相对恒定的,其中某一种激素分泌量升高或下降,或某一种激素的相应受体改变,将影响精子发生,并致第二性征改变及性功能障碍。
二、生殖管道
(一)附睾
附睾分头、体和尾三部分,头部主要由输出小管组成,体部和尾部由附睾管组成。
1.输出小管 输出小管(efferent duct)是与睾丸网连接的8~12根弯曲小管,构成附睾头的大部,其远端与附睾管相连。输出小管上皮由高柱状细胞及低柱状细胞相间排列构成,故管腔不规则(图16-13)。
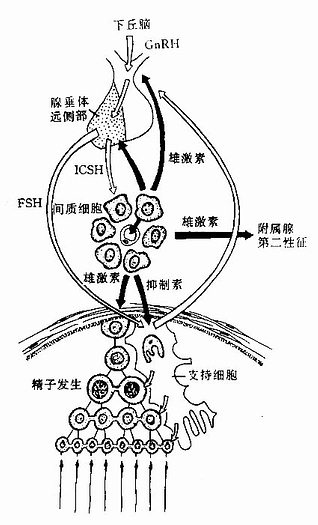
图16-12 睾丸功能内分泌调节示意图
2.附睾管 附睾管(epididymal duct)为一条长4~6m并极度蟠曲的管道,近端与输出小管相连,远端与输精管相连。附睾管的上皮由高柱状细胞和基细胞组成,管腔规则,腔内精子和分泌物(图16-13)。

图16-13 输出小管和附睾管
从附睾的头部、体部至尾部,管道上皮细胞的种类亦有不同。电镜观察下,可见附睾头部上皮中的高柱状细胞胞质深染,核长,位于细胞近腔面,游离面有纤毛伸入管腔。低柱状细胞核靠近基部,核仁明显,胞质中含大量溶酶体及大小不等的吞饮小泡,多位于核的近腔面,细胞游离面常凸向管腔,并有少量微绒毛(图16-14)。高柱状细胞有分泌功能,低柱状细胞有消化和吸收腔内物质的作用。体部及尾部的高柱状细胞表面有成簇排列的粗而长的的微绒毛(又称静纤毛stereocilium),胞质中富含线粒体和粗面内质网,数个高尔基复合体位于核上方,还可见较多有膜包裹的致密颗粒及泡样结构,细胞有分泌和吸收功能。
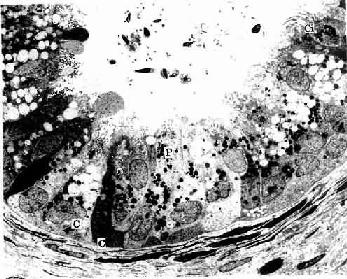
图16-14 人附睾输出小管电镜像 ×1150
P纤毛柱状细胞,C无纤毛柱状细胞,Ci纤毛
附睾管的上皮基膜外侧有薄层平滑肌围绕,并从管道的头端至尾端逐渐增厚,肌层的收缩有助于管腔内的精子向输精管方向缓慢移动。管壁外为富含血管的疏松结缔组织。
生精小管产生的精子经直精小管、睾丸网进入附睾。精子在附睾内停留8~17天,并经历一系列成熟变化,才能获得运动能力,达到功能上的成熟。这不仅依赖于雄激素的存在,而且与附睾上皮细胞分泌的肉毒碱、甘油磷酸胆碱和唾液酸等密切相关。附睾的功能异常也会影响精子的成熟,导致不育。
(二)输精管
输精管是壁厚腔小的肌性管道,管壁由粘膜、肌层和外膜三层组成。粘膜表面为较薄的假复层柱状上皮,固有层结缔组织中弹性纤维丰富。肌层厚,由内纵、中环、外纵行排列的平滑肌纤维组成。在射精时,肌层作强力收缩,将精子快速排出(图16-15)
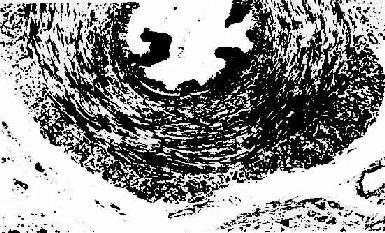
图16-15 人输精管 HE ×100
(上海医科大学组织胚胎学教研室供图)
三、附属腺
附属腺和生殖管道的分泌物以及精子共同组成精液(semen)。每次射精射出3~5ml 精液,每ml精液含1亿~2亿个精子;若每ml 的精子数低于400万个,常可导致不育症。
1.前列腺 前列腺呈粟形,于尿道起始段。腺的被膜与支架组织均由富含弹性纤维和平滑肌的结缔组织组成。腺实质主要由30~50个复管泡腺组成,有15~30条导管开口于尿道精阜的两侧。腺实质可分三个带:尿道周带(又称粘膜腺),最小,位于尿道粘膜内;内带(又称粘膜下腺),位于粘膜下层;外带(又称主腺),构成前列腺的大部(图16-16)。腺分泌部由单层立方、单层柱状及假复层柱状上皮构成,故腺腔很不规则。腔内可见分泌物浓缩形成的圆形嗜酸性板层状小体,称前列腺凝固体(prostatic concretion),它 随年龄的增长而增多,甚至钙化形成前列腺结石(图16-16)。至青春期,前列腺在雄激素的刺激下分泌增强,分泌物为稀薄的乳白色液体,富含酸性磷酸酶和纤维蛋白溶酶,还有柠檬酸和锌等物质。老年时,雄激素分泌减少,腺组织逐渐萎缩。但某些老年人的前列腺增生肥大,压迫尿道,造成排尿困难,此时分泌物中的锌含量增多。慢性前列腺炎易出现纤维蛋白溶酶异常继而引起精液不液化,影响精子的运动及受精能力。前列腺癌主要发生在腺的外带,此时分泌物中的酸性磷酸酶含量增多,而锌的含量下降。
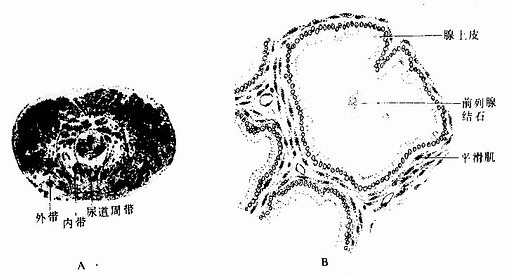
图16-16 前列腺
A 人前列腺横断面示前列腺分部 HE× 2.5 B前列腺分泌部模式图
2.精囊精囊是一对蟠曲的囊状器官。粘膜向腔内突起形成高大的皱襞,皱襞又彼此融合,将囊腔分隔为许多彼此通连的小腔,大大增加了粘膜的分泌表面积。粘膜表面是假复层柱状上皮,胞质内含有许多分泌颗粒和黄色的脂色素。粘膜外有薄的平滑肌层和结缔组织外膜。在雄激素刺激下。精囊分泌弱碱性的淡黄色液体,内含果糖、前列腺素等成分。果糖为精子的运动提供能量。
3.尿道球腺尿道球腺是一对豌豆状的复管泡状腺。上皮为单层立方或单层柱状,上皮细胞内富含粘原颗粒。腺体分泌的粘液于射精前排出,以润滑尿道。腺的间质中有平滑肌和骨骼肌纤维。
四、阴茎
阴茎主要由两阴茎海绵体和一个尿道海绵体构成,尿道行于尿道海绵体内(图16-17)。阴茎外表被覆以活动度较大的皮肤。海绵体主要由勃起组织构成,外包以致密结缔组织组成的坚韧白膜。勃起组织是以具有大量不规则的血窦为特征的海绵状组织,血窦彼此通连,血窦之间是富含平滑肌纤维的结缔组织小梁。阴茎深动脉的分支螺旋动脉穿行于小梁中,与血窦通连。静脉多位于海绵体周边部白膜下方。白膜结构坚韧,具有限制海绵体及其内的血窦过分扩张的作用。一般情况下,流入血窦的血液很少,血窦呈裂隙状,海绵体软。当大量血液流入血窦,血窦充血而胀大,白膜下的静脉受压,血液回流一时受阻,海绵体变硬,阴茎勃起。
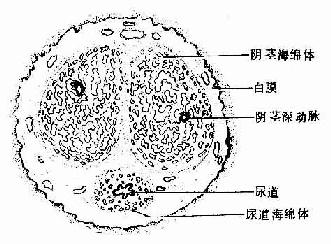
图16-17 阴茎横断面