心血管系统是胚胎发生中功能活动最早的系统,约在第3周末开始血液循环,使胚胎很早即能有效地获得养料和排除废物。心血管系统是由中胚层分化而来,首先形成的是原始心血管系统,在此基础上再经过生长、合并、新生和萎缩等改建过程而完善。这种复杂的变化过程受何因素控制,目前仍不很清楚,但与遗传和局部血流动力学如血流速度与方向及血流压力等有一定关系。
一、原始心血管系统的建立
人胚胎第15~16天左右,在卵黄囊壁的胚外中胚层内首先出现许多血岛(blood island),它是间充质细胞密集而成的细胞团。血岛中央的游离细胞分化成为原始血细胞(primitive blood cell),即造血干细胞(图24-1)。内皮管不断向外出芽延伸,与相邻血岛形成的内皮管互相融合通连,逐渐形成一个丛状分布的内皮管网。与此同时,在体蒂和绒毛膜的中胚层内也以同样方式形成内皮管网。
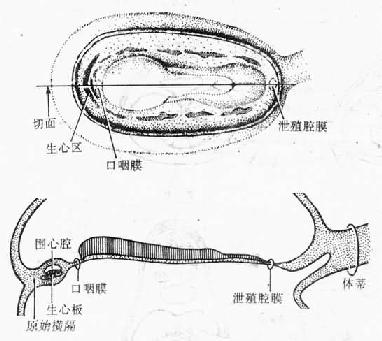
图24-1 血岛和血管形成
约在胚胎第18~20天左右,胚体各处的间充质内出现裂隙,裂隙周围的间充质细胞变扁,围成内皮管,它们也以出芽方式与邻近的内皮管融合通连,逐渐形成胚体内的内皮管网。
第3周末,胚外和胚内的内皮管网经过体蒂彼此沟通。起初形成的是一个弥散的内皮管网,分布于胚体内外的间充质中。此后,其中有的内皮管因相互融合及血液汇流而增粗,有的则因血流减少而萎缩或消失。这样便逐渐形成原始心血管系统(primitive cardiovascular system)并开始血液循环(图24-2)。这时的血管在结构上还分不出动脉和静脉,但可以根据它们将来的归属以及与心脏发生的关系而命名,以后在内皮管周围的间充质细胞密集,逐渐分化形成中膜和外膜,并显示出动脉和静脉的结构。
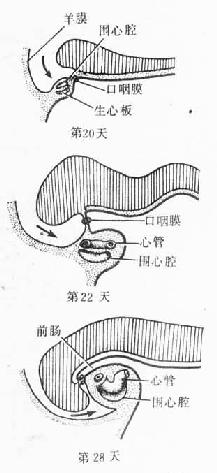
图24-2 原始心血管系统模式图(第4周)
原始心血管系统左右对称,组成该系统的血管包括:
心管:一对,位于前肠腹侧。胚胎发育至第4周时,左右心管合并为一条。
动脉: 背主动脉(dorsal aorta)1对,位于原始肠管的背侧。以后从咽至尾端的左、右背主动脉合并成为一条,沿途发出许多分支。从腹侧发出数对卵黄动脉(vitelline artery),分布于卵黄囊,还有一对脐动脉(umbilical artery)经体蒂分布于绒毛膜。从背侧发出许多成对的节间动脉,从两侧还发出其它一些分支。在胚胎头端还有6对弓动脉(aortic arch),分别穿行于相应的鳃弓内,连接背主动脉与心管头端膨大的动脉囊。
静脉:前主静脉(anterior cardinal vein)1对,收集上半身的血液。后主静脉(posterior cardinal vein)一对,收集下半身的血液。两侧的前、后主静脉分别汇合成左、右总主静脉(common cardinal vein),分别开口于心管尾端静脉窦的左、右角。卵黄静脉(vitelline vein)和脐静脉(umbilical vein)各1对,分别来自卵黄囊和绒毛膜,均回流于静脉窦。
二、心脏的发生
心脏发生于生心区。生心区是指胚盘前缘脊索前板(口咽膜)前面的中胚层,此区前方的中胚层为原始横隔(图24-3)。

图24-3 原始心脏的发生
(一)原始心脏的形成
人胚第18~19天,生心区的中胚层内出现围心腔(pericardiac coelom),围心腔腹侧的中胚层(即脏层)细胞密集,形成前后纵行、左右并例的一对长索,称生心板(cardiogenic plate),板的中央变空,逐渐形成一对心管(cadiac tube)。由于出现头褶,胚体头端向腹侧卷屈,原来位于口咽膜头侧的心管和围心腔便转到咽的腹侧,原来在围心腔腹侧的心管则转至它的背侧(图24-4)。当胚体发生侧褶时,一对并列的心管逐渐向中线靠拢,并从头端向尾端融合为一条。与此同时,心管与周围的间充质一起在心包腔(即围心腔)的背侧渐渐陷入,于是在心管的背侧出现了心背系膜(dorsal mesocardium),将心管悬连于心包腔的背侧壁。心背系膜的中部很快退化消失,形成一个左右交通的孔道,即心包横窦(图24-5)。心背系膜仅在心管的头、尾端存留。当心管融合和陷入心包腔时,其周围的间充质逐渐密集,形成一层厚的心肌外套层(myoepicardial mantle),将来分化成为心肌膜和心外膜。内皮和心肌外套层之间的组织为较疏松的胶样结缔组织,称心胶质(cardiac jelly),将来参与组成心内膜。

图24-4 原始心脏的位置变化 (人胚头部纵切)
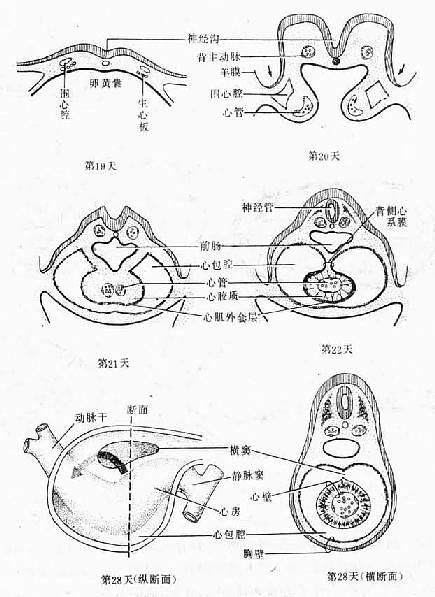
图24-5 原始心脏的发生
(二)心脏外形的建立
心管的头端与动脉连接,尾端与静脉相连,两端连接固定在心包上。心管各段因生长速度不同,首先出现三个膨大,由头端向尾端依次称心球(bulbus cordis)、心室和心房。以后在心房的尾端又出现一个膨大,称静脉窦(sinus venosus)。心房和静脉窦早期位于原始横隔内。静脉窦分为左、右两角。左、右总主静脉、脐静脉和卵黄静脉分别通入两角(图24-6)。心球的远侧份较细长,称动脉干(truncus arteriosus)。动脉干前端连接动脉囊(aorticsac),动脉囊为弓动脉的起始部。
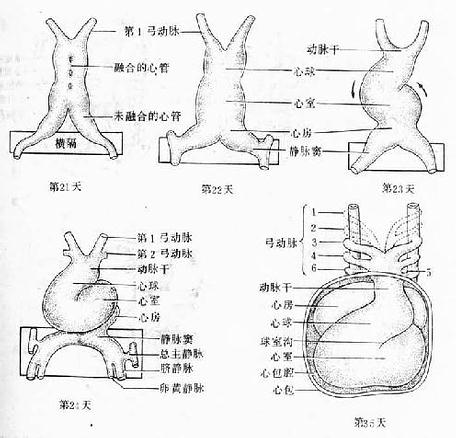
图24-6 心脏外形的建立
在心管发生过程中,由于其两端固定在心包上,而游离部(即心球和心室部)的生长速度度又远较心包腔扩展的速度快,因而心球和心室形成“U”形弯曲,称球室襻(bulboventricular loop),凸面向右、前和尾侧(图24-6)。不久,心房渐渐离开原始横隔,位置逐渐移至心室头端背侧,并稍偏左。相继静脉窦也从原始横隔内游离出来,位于心房的背面尾侧,以窦房孔与心房通连。此时的心脏外形呈“S”形弯曲,而心房受前面的心球和后面的食管限制,故向左、右方向扩展,结果便膨出于动脉干的两侧(图24-6)。心房扩大,房室沟加深,房室之间遂形成狭窄的房室管(atrioventricular canal )。心球则可分为三段:远侧段细长,为动脉干;中段较膨大,为心动脉球(bulbus arteriosus cordis);近侧段被心室吸收,成为原始右心室。原来的心室成为原始左心室,左、右心室之间的表面出现室间沟。至此,心脏已初具成体心脏的外形,但内部仍未完全分隔。
(三)心脏内部的分隔
胚胎发育到第5周初,心脏外形的建立虽已基本完成,但内部的左右分隔仍不完全,并继续进行,约在第5周末才告完成。心脏各部的分隔是同时进行的。
1.房室管的分隔 心房与心室之间原是以狭窄的房室管通连的。此后,房室管背侧壁和腹侧壁的心内膜下组织增生,各形成一个隆起,分别称为背、腹心内膜垫(endocardiac cushion)。两个心内膜垫彼此对向生长,互相融合,便将房室管分隔左、右房室孔(图24-7)。围绕房室孔的间充质局部增生并向腔内隆起,逐渐形成房室瓣,右侧为三尖瓣,左侧为二尖瓣。
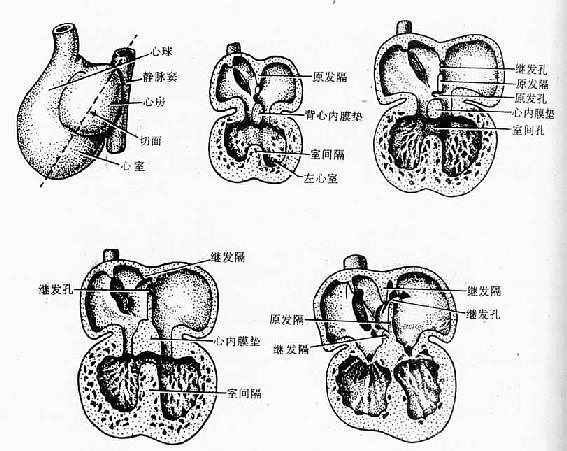
图24-7 房室管、心房及心室的分隔
2.原始心房的分隔 胚胎发育至第4周末,在原始心房顶部背侧壁的中央出现一个薄的半月形矢状隔,称原发隔(septum primum)或第1房间隔。此隔沿心房背侧及腹侧壁渐向心内膜垫方向生长,在其游离缘和心内膜垫之间暂留的通道,称原发孔(foramen primum)或第Ⅰ房间孔。此孔逐渐变小,最后由心内膜垫组织向上凸起,并与原发隔游离缘融合而封闭。在原发孔闭合之前,原发隔上部的中央变薄而穿孔,若干个小孔融合成一个大孔,称继发孔(foramen secundum)或第Ⅱ房间孔。原始心房被分成左、右两部分,但两者之间仍有继发孔交通(图24-7)。
第5周末,在原发隔的右侧,从心房顶端腹侧壁再长出一个弓形或半月形的隔,称继发隔(septum secundum)或第Ⅱ房间隔。此隔较厚,渐向心内膜垫生长,下缘呈弧形,当其前、后缘与心内膜垫接触时,下方留有一个卵圆形的孔,称卵圆孔(foramen ovale)。卵圆孔的位置比原发隔上的继发孔稍低,两孔呈交错重叠。原发隔很薄,上部贴于左心房顶的部分逐渐消失,其余部分在继发隔的左侧盖于卵圆孔,称卵圆孔瓣(valve of foramen ovale)。出生前,由于卵圆孔瓣的存在,当心房舒张时,只允许右心房的血液流入左心房,反之则不能。出生后,肺循环开始,左心房压力增大,致使两个隔紧贴并逐渐愈合形成一个完整的隔,卵圆孔关闭,左、右心房完全分隔。
3.静脉窦的演变和永久性左、右心房的形成静脉窦位于原始心房尾端的背面,分为左、右两个角,各与左、右总主静脉、脐静脉和卵黄静脉通连。原来的两个角是对称的,以后由于汇入左、右角的血管演变不同,大量血液流入右角,右角遂逐渐变大,窦房孔也渐渐移向右侧;而左角则渐萎缩变小,其远侧段成为左房斜静脉的根部,近侧段成为冠状窦。
汇入静脉窦血管的变化如下(图24-8):左、右卵黄静脉的尾段分支吻合,发育形成门静脉,左卵黄静脉头段消失,右卵黄静脉头段则形成下腔静脉头段。右脐静脉以及肝和静脉窦之间的左脐静脉退化消失,从脐至肝的一段左脐静脉则一直保留至出生,并与脐带内的脐静脉通连,将从胎盘回流的血液经肝内形成的静脉导管直接导入下腔静脉,继而流入静脉窦右角。在左、右前主静脉之间形成一吻合支,它从左至右呈斜行走向,左前主静脉血液经此吻合支流入右前主静脉。吻合支成为左头臂静脉,右前主静脉的近侧段和右总主静脉成为上腔静脉。因此,体循环的血液均汇流入静脉窦右角。
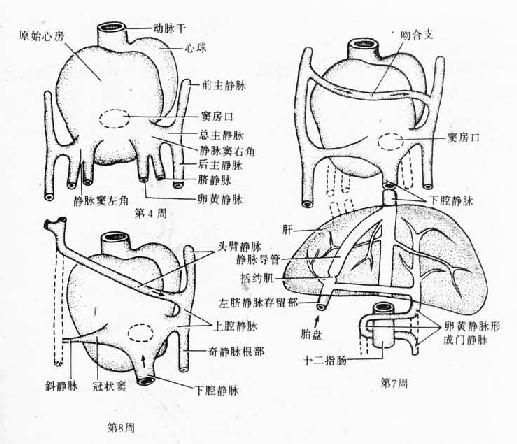
图24-8 静脉窦及其相连静脉的演变(背面观)
胚胎发育第7~8周,原始心房扩展很快,以致静脉窦右角被吸收并入右心房,成为房久性右心房的光滑部,原始右心房则成为右心耳。原始左心房最初只有单独一条肺静脉在原发隔的左侧通入,此静脉分出左、右属支,各支再分为两支。当原始心房扩展时,肺静脉根部及其左、右属支逐渐被吸收并入左心房,结果有4条肺静脉直接开口于左心房。由肺静脉参与形成的部分为永久性左心房的光滑部,原始左心房则成为左心耳。
4.原始心室的分隔 心室壁组织向上凸起形成一个较厚的半月形肌性嵴,称室间隔肌部(muscular part of interventricularseptum)(图24-7)。此隔不断向心内膜垫方向伸展,上缘凹陷,它与心内垫之间留有一孔,称室间孔(interventricular foramen),使左、右心室相通。胚胎发育第7周末,由于心动脉球内部形成左、右球嵴,对向生长融合,同时向下延伸,分别与肌性隔的前缘和后缘融合,如此关闭了室间孔上部的大部分;室间孔其余部分则由心内膜垫的组织所封闭(图24-9)。这们便形成了室间隔的膜部。室间孔封闭后,肺动脉干与右心室相通,主动脉与左心室相通。
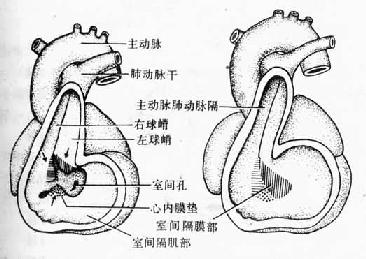
图24-9 室间隔膜部的形成及室间孔封闭
5.动脉干与心动脉球的分隔 胚胎发育第5周,心球远段的动脉干和心动脉球内膜下组织局部增厚,形成一对向下延伸的螺旋状纵嵴,称左、右球嵴(bulbar ridge)。以后左、右球嵴在中线融合,便形成螺旋状走行的隔,称主肺动脉隔(aortico-pulmonary septum),将动脉干和心动脉球分隔成肺动脉干和升主动脉(图24-10)。因为主肺动脉隔呈螺旋状,故肺动脉干成扭曲状围绕升主动脉。当主动脉和肺动脉分隔完成时,主动脉通连第4对弓动脉,肺动脉干通连第6对弓动脉。
主动脉和肺动脉起始处的内膜下组织增厚,各形成三个隆起,并逐渐改变形状成为薄的半月瓣。
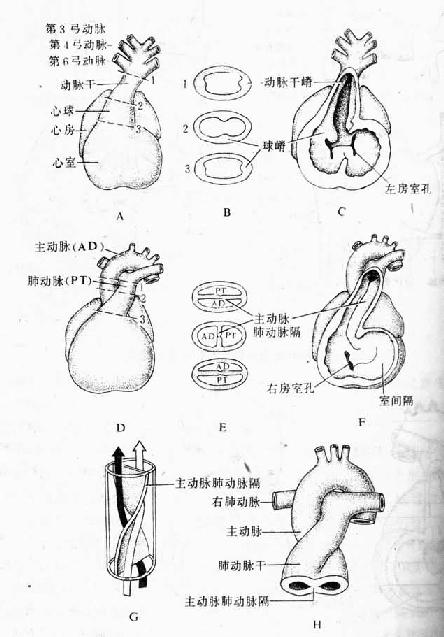
图24-10 动脉干和心动脉球的分隔(第5~6周)
三、弓动脉的演变
弓动脉先后共发生6对,都从动脉囊发出,分别走行各对鳃弓内,绕过前肠的外侧,通连于同侧的背主动脉(图24-11)。6对弓动脉并不同时存在,常常在后一对出现时,前一对已退化消失或发生演变,各对弓动脉的演变结果如下(图24-11):
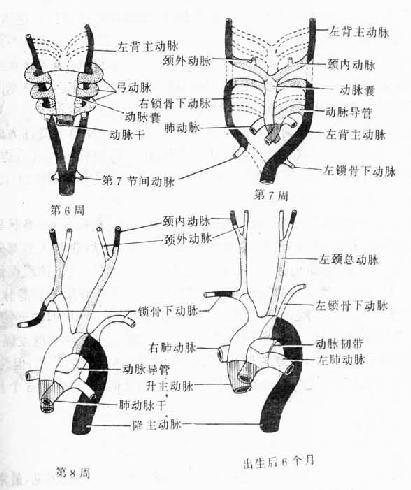
图24-11 动脉干、动脉囊、弓动脉和背主动脉的演变
第1对弓动脉:在第3对弓动脉形成时便退化消失。
第2对弓动脉:继第4对弓动脉形成和增大之后退化。但与第2对弓动脉相连的头侧背主动脉并不消失。
第3对弓动脉:左、右第3弓动脉各发出一个分支,即左、右颈外动脉。以颈外动脉起始点为界,第3弓动脉被分成近侧段和远侧段,近侧段成为颈总动脉,远侧段及与其相延续的背主动脉共同形成颈内动脉。
第4对弓动脉:左、右侧变化不同。左侧第4弓动脉和动脉囊左半共同形成主动脉弓,左侧背主动脉背侧发出的第7节间动脉形成左锁骨下动脉。右侧第4弓动脉及与其相连的尾侧背主动脉和右侧第7节间动脉共同组成右锁骨下动脉。右侧第7节间脉起点至左、右背主动脉汇合处之间的一段背主动脉消失。动脉囊右半形成头臂干。两侧第3和第4弓动脉之间的一段背主动脉消失。
第5对弓动脉:发育不完全,很快消失。
第6对弓动脉:左、右第6弓动脉各发出一分支到肺芽。两侧的分支分别与同侧第6弓动脉的近侧段共同形成左、右肺动脉。右第6弓动脉的远侧段消失;左第6弓动脉的远侧段保留,连接于左肺动脉与主动脉弓之间,即动脉导管(ductus arteriosus)。随着动脉干的分隔,肺动脉与肺动脉干通连。
四、胎儿血液循环和出生后血液循环的变化
(一)胎儿血液循环途径
脐静脉从胎盘经脐带至胎儿肝。脐静脉血富含氧和营养,大部分血液经静脉导管直接注入下腔静脉,小部分经肝血窦入下腔静脉。下腔静脉还收集由下肢和盆、腹腔器官来的静脉血,下腔静脉将混合血(主要是含氧高和丰富的血)送入右心房。从下腔静脉导入右心房的血液,少量与上腔静脉来的血液混合,大部分血液通过卵圆孔进入左心房,与由肺静脉来的少量血液混合后进入左心室。左心室的血液大部分经主动脉弓及其三大分支分布到头、颈和上肢,以充分供应胎儿头部发育所需的营养和氧;小部分血液流入降主动脉。从头、颈部及上肢回流的静脉血经上腔静脉进入右心房,与下腔静脉来的小部分血液混合后经右心室进入肺动脉。胎儿肺无呼吸功能,故肺动脉血仅小部分(5%~10%)入肺,再由肺静脉回流到左心房。肺动脉大部分血液(90%以上)经动脉导管注入降主动脉。降主动脉血液除经分支分布到盆、腹腔器官和下肢外,还经脐动脉将血液运送到胎盘,在胎盘与母体血液进行气体和物质交换后,再由脐静脉送往胎儿体内(图24-12,彩图)。
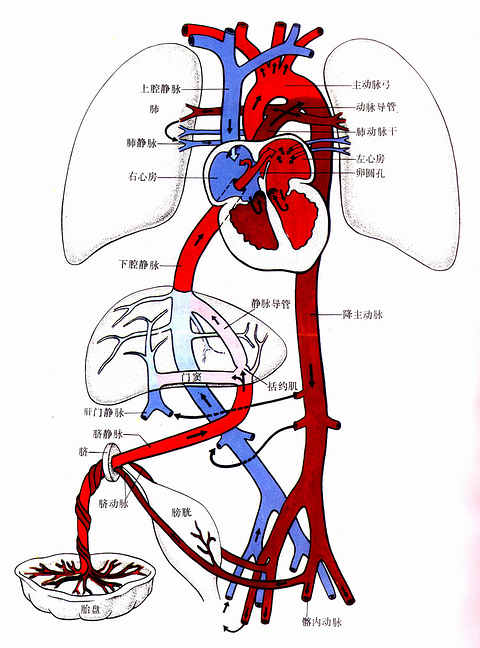
图23-12 胎儿血液循环经路
(二)胎儿出生后血液循环的变化
胎儿出生后,胎盘血循环中断。新生儿肺开始呼吸活动。动脉导管、静脉导管和脐血管均废用,血液循环遂发生一系列改变。主要变化如下:①脐静脉(腹腔内的部分)闭锁,成为由脐部至肝的肝圆韧带;②脐动脉大部分闭锁成为脐外侧韧带,仅近侧段保留成为膀胱上动脉;③肝的静脉导管闭锁成为静脉韧带,从门静脉的左支经肝到下腔静脉;④出生后脐静脉闭锁,从下腔静脉注入右心房的血液减少,右心房压力降低,同时肺开始呼吸,大量血液由肺静脉回流进入左心房,左心房压力增高,于是卵圆孔瓣紧贴于继发隔,使卵圆孔关闭。出生后约一年左右,卵圆孔瓣方与继发隔完全融合,达到解剖关闭,但约有25%的人卵圆孔未达到完全的解剖关闭;⑤动脉导管闭锁成为动脉韧带,出生后3个月左右成为解剖关闭。
五、心血系统的常见畸形
心血管系统发生过程的变化较大,因而先天性畸形的发生也较多见,最常见的有以下几种。
1.房间隔缺损 房间隔缺损(atrial septal defect)最常见的为卵圆孔未闭,可因下列原因产生:①卵圆孔瓣出现许多穿孔;②原发隔在形成继发孔时过度吸收,形成短的卵圆孔瓣,不能完全遮盖卵圆孔;③继发隔发育不全,形成异常大的卵圆孔,正常发育的原发隔形成卵圆孔瓣未能完全关闭卵圆孔;④原发隔过度吸收,同时继发隔又形成大的卵圆孔,导致更大的房间隔缺损(图24-13)。此外,心内膜垫发育不全,原发隔不能与其融合,也可造成房间隔缺损。
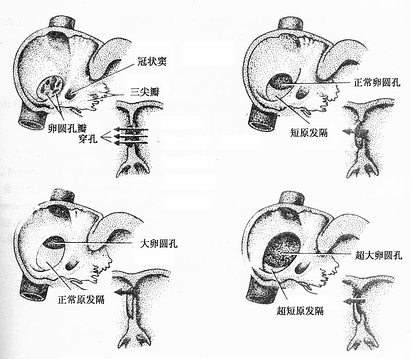
图24-13 房间隔缺损(右面观)
2.室间隔缺损 室间隔缺损(ventricular septal defect)有室间隔膜性缺损和室间隔肌性缺损两种情况。膜性室间隔缺损较为常见,是由于心内膜垫组织扩展时不能与球嵴和室间隔肌部融合所致。肌性室间隔缺损较为少见,是由于心内膜垫组织扩展时不能与球嵴和室间隔肌部融合所致。肌性室间隔缺损较为少见,是由于肌性隔形成时心肌膜组织过度吸收所造成,可出现在肌性隔的各个部位,呈单发性或多发性。
3.动脉干分隔异常
(1)主动脉和肺动脉错位:主动脉和肺动脉发生中相互错位,以致主动脉位于肺动脉的前面,由右心室发出,肺动脉干则由左心室发出。此种畸形发生的原因是在动脉干和心动脉球分隔时,主肺动脉隔不呈螺旋方向,而成直隔的原故。常伴有隔缺损或动脉导管开放,使肺循环和体循环之间出现多处直接交通(图24-14)。
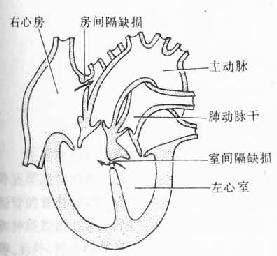
图24-14 主动脉和肺动脉错位
(2)主动脉或肺动脉狭窄:由于动脉干分隔时不均等,以致形成一侧动脉粗大,另一侧动脉狭小,即肺动脉或主动脉狭窄。此时的主肺动脉隔常不与室间隔成一直线生长,因而还易造成室间隔膜部缺损,较大的动脉(主动脉或肺动脉)骑跨在膜的缺损部。
(3)肺动脉狭窄(或右心室出口处狭窄)、室间隔缺损、主动脉骑跨和右心室肥大:又称为法洛四联症(tetralogy of Fallot)(图24-15)。这种畸形发生的主要原因是动脉干分隔不均,致使肺动脉狭窄和室间隔缺损,肺动脉狭窄造成右心室肥大,粗大的主动脉向右侧偏移而骑跨在室间隔缺损处。
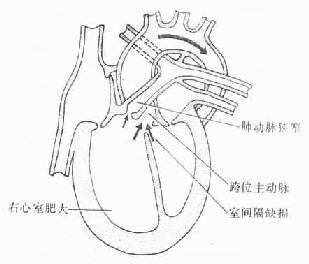
图24-15 法洛四联症
4.动脉导管未闭 此种畸形多见于女性,约为男性的2~3倍。发生原因可能是由于出生后的动脉导管壁肌组织不能收缩所致。